| Специалистам > Лечение и
реабилитация > Хирургическое лечение
Повреждения позвоночника и спинного мозга.
Под ред. Н. Е. Полищука, Н. А. Коржа, В. Я. Фищенко.
Киев: "КНИГА плюс", 2001.
Часть II. Повреждения позвоночника и спинного мозга
Глава 1. Повреждения краниовертебральной области
Н. Е. ПОЛИЩУК, А. А. ЛУЦИК, И. К. РАТКИН, М. Н. НИКИТИН
К КРАНИОВЕРТЕБРАЛЬНЫМ повреждениям относятся повреждения первых двух позвонков
и их связочного аппарата. Актуальность проблемы диагностики и лечения краниовертебральных
повреждений обусловлена значительной их частотой и труднодоступностью обычным
методам диагностики, малой информированностью медперсонала о повреждениях этой
области.
Многолетний опыт нейрохирургической и травматологической клиник Новокузнецкого
ГИДУВа по диагностике и лечению краниовертебральных повреждений обобщен в монографии
А.А. Луцика, И.А. Раткина, М.Н. Никитина "Краниовертебральные повреждения
и заболевания" (1998).
Клиницисту важно знать строение и движения краниовертебрального сочленения.
Особенность анатомического строения и эмбриогенез краниовертебрального сочленения
обусловливают характер повреждения этой области (А.А. Луцик, И.А. Раткин, М.Н.
Никитин, 1998; З.Л. Бродская, 1987 и др.). Особенностями строения 1-2-го шейных
позвонков являются следующие:
1. Точки окостенения зубовидного отростка сливаются с телом аксиса на четвертом-шестом
годах жизни ребенка, а его верхушка прирастает в возрасте 8-10 лет (А. Е. Рубашева,
1962), что необходимо учитывать при рентгенодиагностике, чтобы нормальную щель
эпифизарного хряща не принять за линию перелома.
2. Зубовидный отросток может не прирасти к телу аксиса (аномалия зубовидной
кости), что способствует патологическому смещению атланта вместе с зубовидной
костью при незначительном механическом воздействии на шейно-затылочную область.
3. Временное несращение верхушки зубовидного отростка с основной его массой.
4. Врожденная слабость поперечной и (или) крыловидной связок атланта.
5. Ассимиляция атланта - частичное или полное его слияние с затылочной костью.
6. Несращение половин задней дуги атланта (spina bifida posterior occulta)
или несращение задней дуги с боковыми массами (spondilolisis), отсутствие задней
дуги атланта.
7. Врожденные изменения формы зубовидного отростка (увеличение, уменьшение
и др.).
Первый шейный позвонок, располагаясь между черепом и аксисом, принимает на
себя всю тяжесть головы. Задняя поверхность дуги атланта вместе с зубовидным
отростком формирует атланто-зубовидный сустав Крювелье. Ширина суставной щели
между передней дугой атланта и зубовидным отростком (сустав Крювелье) - 1,8-2,2
мм. Движения в суставе в основном вращательные и определяются в следующих размерах:
24,4° вправо и 23,4° влево, 35-55° в обе стороны, 30° в каждую сторону и наконец
40° в каждую сторону (В.Н. Тонков, 1962). В атланто-аксиальном сочленении возможны
сгибание, разгибание, боковое колебание атланта вокруг сагиттальной оси одного
из боковых атланто-аксиальных суставов. Атланто-затылочные суставы образованы
верхними суставными поверхностями атланта и мыщелками затылочной кости. Суставная
сумка сустава натянута слабо. Движения в суставе в основном сгибательно-разгибательные
в объеме от 35° до 52°, возможны движения наклона -10-10,4° в каждую сторону
(К. Сирецкий, 1983 и др.). Вращательные движения практически отсутствуют.
Прочность соединения верхних шейных позвонков с затылочной костью обеспечивается
связочным аппаратом - задней продольной связкой - от внутренней поверхности
тела затылочной кости кпереди, от края большого затылочного отверстия переходит
в позвоночный канал, покрывая заднюю поверхность тел позвонков.
Поперечная связка первого шейного позвонка в виде прочного соединительнотканного
тяжа натянута горизонтально между боковыми массами атланта, прикрепляется к
шероховатой бугристости внутренней поверхности боковых масс. Охватывая зубовидный
отросток сзади, эта связка формирует с ним костно-связочный сустав и препятствует
чрезмерному смещению атланта кпереди, упираясь в зубовидный отросток. Поперечная
связка очень прочна - выдерживает нагрузку в 130-150 кг. Вместе с верхней и
нижней ножками поперечная связка образует крестообразную связку. Кпереди от
крестообразной связки расположены две собственные связки зубовидного отростка
- крыловидная и связка верхушки зубовидного отростка. Крыловидные связки играют
важную роль в прочном соединении черепа с атлантом.
Из задней группы связок следует отметить выйную связку, которая играет важную
механическую роль, удерживая все шейные позвонки по отношению к черепу. Выйная
связка прикрепляется к гребню затылочного бугра, идя от остистых отростков шейных
позвонков.
На уровне 1-го шейного позвонка позвоночный канал имеет форму овального круга
с большим поперечным диаметром, а на уровне 2-го форма его бывает овальной,
круглой или треугольной. Величина позвоночного отверстия на уровне 1-2-го шейных
позвонков составляет во фронтальной плоскости 22-25 мм, в сагиттальной - 14-18мм,
диаметр спинного мозга на этом уровне - 8-10-12 мм (А.А. Луцик, И.К. Раткин,
М.Н. Никитин, 1998).
Резервное пространство на уровне 1-2-го позвонков составляет спереди: 0,25-0,3
см, сзади - 0,15-0,95 см, cnpaва - 0,2-0,95 см, слева - 0,2-1 см. Спинной мозг
чаще располагается ближ к передней стенке позвоночного канала. Твердая мозговая
оболочка на уровне 1-2-го шейных позвонков утолщена, прочно сращена с надкостницей
большого затылочного отверстия, с задней атланто-затылочной мембраной и выполняет
также роль связочного аппарата между позвоночником и черепом.
Вывихи верхних шейных позвонков
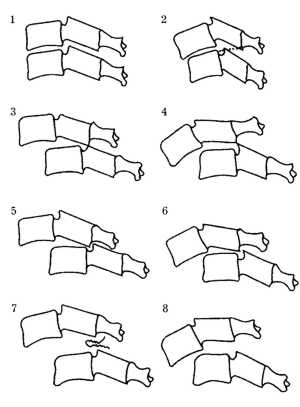 |
Рис. 1.1. Схематическое изображение различных
вывихов позвонков
1. Нормальное состояние позвонков.
2. Подвывих позвоков.
3. Скользящий вывих.
4. Опрокидывающийся вывих
5. Сцепившийся скользящий вывих.
6. Сцепившийся опрокидывающийся вывих.
7. Вывих с высоким стоянием суставных отростков.
8. Опрокидывающийся вывих с высоким стоянием суставных отростков. |
Вывих позвонка - это частичное или полное нарушение взаимоотношений между суставными
поверхностями в боковых суставах позвоночника и (или) в атланто-окципитальных
суставах (сустав Крювелье, сустав между зубовидным отростком и зубовидной связкой
атланта). Вывихи бывают полные и частичные.
Полные вывихи предполагают полное нарушение взаимоотношений между суставными
поверхностями; частичные (подвывихи) - частичное - (на 1/2, 1/3, 1/5 и т.д.
переднезаднего размера суставного отростка или его длины).
Сагитальный диаметр суставной поверхности принято называть длиной, фронтальный
- шириной суставного отростка (А.А. Луцик, И.К. Раткин, М.Н. Никитин, 1998).
Полные вывихи подразделяются на верховые, сцепившиеся, с высоким стоянием суставных
отростков и тотальные. Каждый из них делится на опрокидывающиеся и скользящие.
Верховым называется вывих, при котором задний край вывихнутого нижнего суставного
отростка краниального позвонка соприкасается с верхушкой верхнего суставного
отростка нижележащего позвонка. Это неустойчивый подвывих.
Сцепившийся вывих определяется при полной утрате контакта между суставными
поверхностями (полный вывих), когда верхушки нижних суставных отростков вывихнутого
кпереди позвонка опускаются в верхние позвоночные вырезки подлежащего позвонка.
При опрокидывающемся вывихе смещенный кпереди позвонок опрокидывается (наклоняется)
кпереди. При этом критическая плоскость позвоночного канала может уменьшаться
незначительно.
Скользящим вывихом называется вывих, при котором смещенный кпереди позвонок
не наклоняется. Критическая поверхность позвоночного канала уменьшается больше,
чем при опрокидывающемся вывихе (рис. 1.1).
Смещения позвонков могут быть одно- и двусторонними, могут сочетаться между
собой. Сочетания бывают самые различные: подвывих на одной стороне и вывих на
другой; смещение кпереди на одной стороне и кзади на другой и т.д. Схемы приведенных
вывихов свидетельствуют, что увеличение наклона вывихнутого позвонка может благоприятно
сказаться на состоянии спинного мозга. Это положение касается всех отделов позвоночника
и спинного мозга, особенно верхнешейного, где имеются значительные резервные
пространства. В атланто-затылочном сочленении различают передние, задние и боковые
вывихи головы.
Смещения атланта делятся на односторонние (ротационные) и двусторонние: передние,
задние и встречные вывихи и подвывихи. Они могут сопровождаться переломом зубовидного
отрстка аксиса (рис. 1.2).
Вывихи делятся на свежие - до 10 дней после травмы; несвежие - 10-28 дней и
застарелые - более 28 дней (А.А. Луцик, И.К. Раткин, М.Н. Никитин, 1998). Свежие
вывихи легче всего поддаются закрытому вправлению, несвежие - трудно, застарелые
редко вправляются.
При вывихах часто повреждаются спинной мозг и его корешки. Вывихи верхне-шейных
позвонков часто возникают у людей с аномалиями развития шейных позвонков. Поэтому
их следует дифференцировать с патологическими вывихами.
 |
Рис. 1.2. Схематическое изображение атланто-аксиальных
вывихов
а - нормальные взаимоотношения атланта и аксиса;
б - передний транслигаментозный вывих атланта;
в - передний трансдентальный вывих атланта;
г - задний трансдентальный вывих атланта |
Причинами ротационных подвывихов атланта бывают: прямая травма, непрямая травма,
активное действие мышц (Braun, Lewandowsky, 1911; А.А. Луцик и соавт., 1998).
Это может происходить в результате удара головой при нырянии в мелком водоеме,
вследствие удара по голове сверху, например "доской", сзади по шее,
при резкой ротации головы, кувыркании через голову, падении на голову и др.
Клиника подвывихов атланта характеризуется локальной болью и неподвижным состоянием
головы или резким ограничением ее движений (В.П. Селиванов, М.Н. Никитин, 1971).
Определяется рефлекторное напряжение мышц шеи, поэтому при подъеме из лежачего
положения или при попытке лечь больной удерживает голову руками. При вывихах
атланта больной нередко удерживает голову руками, так как она "падает".
Состояние больных обычно удовлетворительное.
Диагностика основывается на данных осмотра: учитывается вынужденное положение
головы - боковой наклон и поворот в сторону. Голова чаще повернута в здоровую
сторону. Вращение и наклоны головы в сторону вывиха резко ограничены (рис. 1.3).
При пальпации определяется напряжение мышц шеи, более выраженное на стороне
подвывиха боковой массы атланта; локальная болезненность вывихнутого сустава,
чаще на стороне под-вывихнутого атланта. У детей удается обнаружить асимметрию
положения ребернопоперечных отростков атланта и аксиса кзади от сосцевидного
отростка, в промежутке между сосцевидными отростками и углами нижней челюсти.
Пальпация задней стенки глотки иногда выявляет костный выступ на стороне вывиха.
 |
| Рис. 1.3. Правосторонний ротационный подвывих
атланта. Голова наклонена и повернута влево |
Часто отмечаются неврологические нарушения со стороны 1-го и 2-го шейных нервов,
проявляющиеся болью в затылке, в области сосцевидных отростков височных костей.
Редко бывают парестезии этой зоны, верхних конечностей, дисфункция позвоночной
артерии.
Дифференциальная диагностика ротационных подвывихов атланта проводится с ушибами,
разрывом верхнешейного отдела позвоночника, а также с переломами и вывихами
атланта. Для последних характерны прямая травма и тяжелые неврологические расстройства.
Окончательно диагноз устанавливается рентгенологически, по данным КТ и МРТ.
На передне-задней проекции обнаруживается асимметрия суставной щели атланто-окципитального
сочленения.
Лечение. Первая помощь состоит в иммобилизации шейного отдела позвоночника
повязками воротникового типа; насильственного исправления вынужденного положения
головы не проводится. Больные транспортируются в специализированные учреждения.
Принципы лечения вывихов позвонков: 1) вправление, 2) удержание, 3) укрепление
сочленения, 4) ранняя реабилитация.
Основным в лечении ротационных подвывихов атланта является репозиция смещенного
позвонка из патологического в нормальное положение. Это может достигаться: одномоментным
устранением смещения, постоянным вытяжением, деротационным вытяжением, оперативным
лечением.
Имеется множество методов одномоментного вправления ротационных подвывихов
атланта. Одномоментное вправление "рычаговым" методом по Рише-Гютеру
быстро и радикально ликвидирует деформацию позвоночного канала.
После репозиции необходима иммобилизация шеи в течение 4-6 нед. Это достигается
при использовании различных модификаций воротника Шанца либо гипсовой торако-краниальной
повязки.
Несвежие ротационные вывихи вправляются путем постоянного скелетного вытяжения.
Желательно, чтобы начальный груз соответствовал 10% массы больного. Вольному
вводятся седативные, обезболивающие препараты, ежедневно проводится рентгеноконтроль.
Эффект репозиции достигается обычно в течение 5-7 дней.
Оперативное лечение производится при рецидивирующих смещениях атланта или несращении
зубовидного отростка.
Переломы и переломовывихи верхних шейных позвонков
Верхние два шейных позвонка (атлант и аксис) представляют собой функциональное
единство, участвуя в образовании черепно-позвоночного сочленения.
Различаются повреждения атланта, аксиса и множественные повреждения атланта
и аксиса (А.А. Луцик, Н.К. Раткин, Н.М. Никитин, 1998).
Повреждения атланта подразделяются на: растрескивающиеся переломы (Джефферсона),
переломы дуг, боковых масс и переломы поперечных отростков, транслигаментозные
подвывихи (рис. 1.4).
Переломы атланта, как правило, бывают вследствие удара головой о твердое покрытие,
при падении с высоты, ударах тяжелым предметом по голове, падении и ударе затылком.
При переломе Джефферсона костное кольцо атланта расширяется, мыщелки затылочной
кости сближаются с суставными фасетками аксиса, зубовидный отросток приближается
к затылочной кости. Зубовидный отросток может смещаться вентрально (благоприятный
исход) или дорсально, входя в большое затылочное отверстие (неблагоприятный
исход), вызывая сдавление ствола мозга (рис. 1.5).
 |
Рис. 1.4. Схема Джефферсона (1960), иллюстрирующая
механизм возникновения растрескивающегося перелома:
а - 1-го шейного позвонка;
б - локализацию переломов передней и задней дуг атланта |
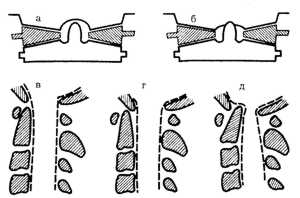 |
Рис. 1.5. Схематическое изображение взаимоотношений
верхних шейных позвонков при переломе Джефферсона
а - нормальное соотношение шейно-затылочной области в прямой проекции;
б - при переломе Джефферсона боковые массы смещены кнаружи, происходит сближение
мыщелков затылочной кости с верхними суставными фасетками аксиса;
в - нормальные взаимоотношения в боковой проекции (пунктиром обозначены
контуры твердой мозговой оболочки);
г - отклонение зуба аксиса вентрально является благоприятным фактором;
д - отклонение зуба кзади представляет опасность для спинного мозга (из
схемы Gelehrter, 1962) |
Единого мнения относительно стабильности перелома Джефферсона нет. Экспериментальные
исследования А.А. Луцика, Н.К. Раткина, Н.М. Никитина (1998) показали частую
несостоятельность поперечной связки при переломе Джефферсона, что позволяет
отнести этот перелом к группе нестабильных. Следует учитывать и то, что для
растрескивающихся переломов атланта характерно повреждение передней и задней
дуг атланта. Изолированные повреждения дуг относятся к стабильным переломам.
Диагностика переломов атланта. Переломы атланта характеризуются болью
и ограничением подвижности в шейно-затылочной области, затрудненным сгибанием
и разгибанием головы.
Рентгенография выявляет латеральное смещение боковых масс атланта, КТ определяет
характер и многообразие его переломов.
Лечение больных с переломом Джефферсона в основном консервативное (Я.Л.
Цивьян, 1970; Schneider, 1973; Bohler, 1977; А.А. Луцик и соавт., 1998).
При наличии сосудистых или неврологических расстройств применяется вытяжение
петлей Глиссона или скобой за теменные бугры массой 2-4 кг в течение 1~4 нед.,
вправление по методу Мёрла. Иммобилизация проводится торакокраниальной гипсовой
повязкой в течение 2-6 мес. в зависимости от степени повреждения атланта. После
снятия торакокраниальной повязки рекомендуется ношение воротника в течение 1-2
мес. При переломах дуги атланта сроки иммобилизации сокращаются до 4-6 нед.
А.А. Луцик, Н.К. Раткин, Н.М. Никитин (1998) рекомендуют репозицию перелома
Джефферсона по разработанной ими методике.
Изолированные переломы дуг, боковых масс и поперечных отростков, более легкие
повреждения, бывают при прямой травме шеи, при резком сгибании и разгибании
головы. Клиника их характеризуется болью в шее и затылке, ограничением подвижности
головы. При локализации перелома в области борозды позвоночной артерии отмечается
замедленная консолидация его с возможным образованием псевдоартроза этой области
и вертебробазилярной сосудистой недостаточности (А.А. Луцик с соавт., 1998).
В отдаленный период возможно выявление признаков вертебробазилярной сосудистой
недостаточности при переломах ребернопоперечных отростков.
Рентгенография в прямой и боковой проекциях выявляет характер и локализацию
переломов. КТ - ценный, однако малодоступный метод диагностики.
Основной способ лечения переломов задней дуги атланта - иммобилизация.
При наличии неврологических нарушений (невралгия малых затылочных нервов, компрессия
спинного мозга) применяется ламинэктомия.
Переломы боковых масс атланта также лечатся консервативно: проводится иммобилизация,
иногда (редко) - разгрузочное скелетное вытяжение в течение 6-10 дней, с последующей
иммобилизацией. При компрессионно-осколочных переломах накладывается торакокраниальная
гипсовая повязка на 2-3 мес. При переломах дуг - повязки воротникового типа
на 6-8 нед. Средняя продолжительность иммобилизации - 3-3,5 мес.
Транслигаментозные подвывихи атланта
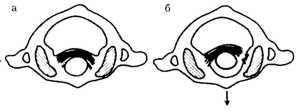 |
Рис. 1.6. Схема переднего транслигаментозного
подвывиха атланта
а - нормальное соотношение атлантозубовидном сочленении;
б - смещение атланта кпереди при разрыве поперечной связки |
При этом виде повреждений в результате несостоятельности поперечной связки
(разрыв, отрыв) C1-позвонок смещается вентрально (транслигаментозно). Такие
подвывихи характеризуются большой частотой рецидивов из-за горизонтальной ориентации
суставных фасеток (рис. 1.6).
Причины смещений атланта разнообразны: падение на голову с высоты, удар по
голове, автоаварии, встряхивания головой, насильственное сгибание головы, падение
при стойке на голове, акушерские пособия в родах, ревматоидные, туберкулезные
повреждения поперечной связки и др.
Клиника характеризуется болью в шейно-затылочной области, ограничением подвижности
головы в шейной области, тетра-, парапарезами, "ударом тока" вдоль
позвоночника, нарушением чувствительности в верхних конечностях, атаксией, болью
при глотании, асимметричным положением головы.
Диагностика. Рентгенография верхнего шейного отдела позвоночника в боковой
проекции выявляет расширение суставной щели Крювелье. В норме расстояние между
задней поверхностью передней дуги атланта и передней поверхностью зубовидного
отростка аксиса равняется: в положении сгибания -1,8 мм, разгибания - 2,2 мм,
в нейтральном положении - не более 2 мм (Hinck, Hopkins, 1960).
КТ и цифровая спондилография - важные методы диагностики вывихов атланта (рис.
1.7 и 1.8). МРТ позволяет определить не только дислокацию атланта, но и степень
компрессии спинного мозга (рис. 1.9).
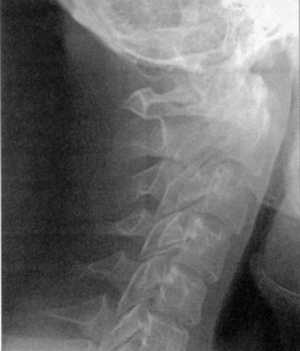 |
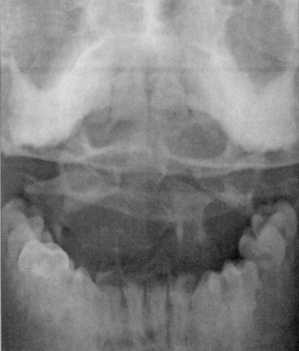 |
Рис 1.7. Ротационный вывих атланта по
данным цифровой спондилографии |
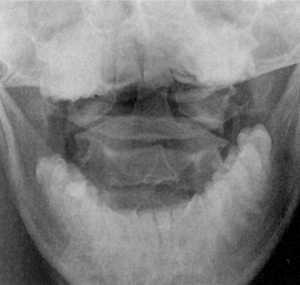
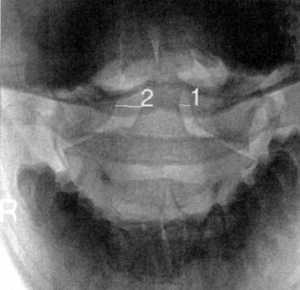 |
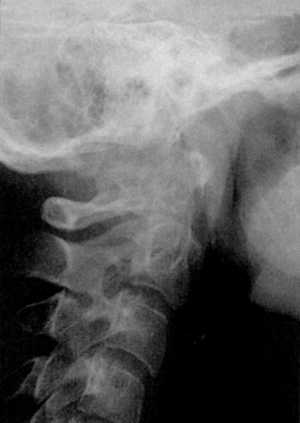
Рис. 1.8. Вывих в атланто-аксиальном сочленении по данным
цифровой спондилографии |
Лечение. Свежие транслигаментозные подвывихи атланта лечатся одномоментным
вправлением с последующей иммобилизацией гипсовой повязкой (Uekerman, 1975).
Лечение предусматривает устранение смещения и стабилизацию атланто-аксиального
сочленения. Вправление часто достигается в острый период просто разгибанием
головы и шейного отдела позвоночника.
При наличии неврологических расстройств производится вытяжение грузом 2-4 кг
в течение 2-4 нед. Иммобилизация осуществляется торакокраниальной гипсовой повязкой
в положении разгибания в течение 2-6 мес. (в среднем 3 мес).
М.Ф. Дуров (1985) предложил функциональный метод лечения транслигаментозных
подвывихов атланта с помощью измененной торакокраниальной гипсовой повязки.
Гипсовый корсет спереди удлинен с упором для подбородка. Сзади шея свободна,
голова не фиксируется. Голова и шейный отдел позвоночника удерживаются в положении
разгибания. Разгибательные и вращательные движения головой способствуют вправлению
подвывиха, удержанию атланта по отношению к аксису в нормальном положении, при
этом не происходит атрофия мышц шеи и головы. Пребывание в такой повязке от
2 до 3,5 мес. позволяет вправить даже застарелые подвывихи - до 8 мес. (А.А.
Луцик и соавт., 1998).
При наличии спинномозговых расстройств рекомендуется хирургическое вмешательство
- атланто-аксиальный спондилодез.
Повреждения С2-позвонка (аксиса) встречаются значительно чаще, нежели
переломы атланта.
Повреждения С2-позвонка делятся на переломы зубовидного отростка, переломы
дуги, переломы тела, оскольчатые переломы, множественные переломы аксиса (рис.
1.10).
Переломы зубовидного отростка чаще всего бывают при непрямом воздействии травмы,
падении с высоты на голову, ударах по согнутой голове, "хлыстовом"
ударе, когда имеет место сгибательный или разгибательный компонент травмы. В
1/3 случаев отломанный зубовидный отросток не смещается. При приложении силы
спереди он смещается кзади, тогда как при приложении силы сзади - смещается
кпереди. Переломы зубовидного отростка относятся к повреждениям, опасным для
жизни, которые заканчиваются летально в 5,5-8% случаев (Jahna, 1971).
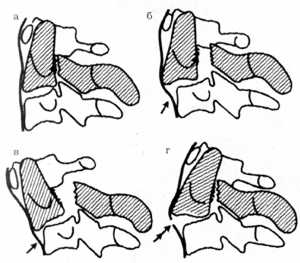 |
Рис. 1.10. Варианты смещений при переломах
ножек дуги аксиса
а - без смещения; б - сдвиг тела аксиса по ширине вперед ("травматический
спондилолистез"); в - при сгибательном типе повреждения; г - при
разгибательном типе ("перелом палача") |
Классификация переломов зубовидного отростка аксиса (по А.А. Луцику, Н.К. Раткину,
Н.М. Никитину, 1998):
1. Переломы через основание зуба:
а) без смещения;
б) со смещением:
- кпереди;
- кзади;
- под углом.
2. Переломы шейки зубовидного отростка:
а) без смещения;
б) со смещением:
- кпереди;
- кзади;
- кнаружи;
- под углом;
- с диастазом.
3. Переломы верхушки зубовидного отростка.
4. Переломы через рудиментарный диск - остеоэпифизеолизы.
Переломы через основание зубовидного отростка имеют широкую плоскость излома
и после репозиции и иммобилизации хорошо срастаются.
Переломы шейки зубовидного отростка отличаются нестабильностью и в 1/3 случаев
заканчиваются псевдоартрозом. После репозиции целесообразно проводить атланто-аксиальный
спондилодез.
Клиническое течение характеризуется болью в области шеи и под затылком, резко
выраженной неподвижностью головы. Больные поддерживают голову руками. Определяются
выпячивание остистого отростка аксиса кзади, выступ на задней стенке глотки,
углубление над остистым отростком аксиса - при смещении зубовидного отростка
кзади (Я.Л.Цивьян, 1973; Stowsand, 1974 и др.). Неврологические расстройства
выявляются в виде тетрапареза, слабости и онемения в конечностях, нарушения
дыхания, глотания, затруднения при открывании рта. Могут быть поздние неврологические
изменения - преходящие тетрапарезы, плегии, нарушения кровообращения в позвоночных
артериях. Неврологические расстройства возможны в любые сроки после травмы:
спустя месяцы - годы. А.А. Луцик и соавторы (1998) отмечали неврологические
расстройства у 61,7% больных, причем у 27,7% они возникали в поздние сроки после
травмы.
Диагностика переломов зубовидного отростка основывается на данных клинических
проявлений, пальпации, рентгенографии, выполненной в двух проекциях (боковой
и прямой через открытый рот). Диагноз может быть уточнен обычной томографией
или КТ. На рентгенограммах определяются линия перелома, смещение отломков зубовидного
отростка, увеличение тени превертебральной ткани на уровне переднего бугорка
атланта (З.Л. Бродская, 1987).
Лечение больных с переломами зубовидного отростка предусматривает репозицию
(при смещении отломка) и иммобилизацию. Репозиция может быть достигнута при
одномоментном вправлении по методам Рише-Гютера, Мёрла. При переднем смещении
зуба аксиса очень опасным в одномоментной репозиции является разгибание головы,
приводящее к травматизации спинного мозга в критическом пространстве между задней
дугой атланта и верхнезадним углом тела аксиса (В.П. Селиванов, Н.М. Никитин,
1971). Сроки иммобилизации торакокраниальной повязкой длительные - от 3 до 12
мес. После снятия гипса накладывается воротниковая повязка на 1-2 мес, общий
срок применения иммо-билизирующих повязок около 7 мес. В последние годы рекомендуется
хирургическое вмешательство (атланто-аксиальный спондилодез) сразу после одномоментного
вправления. А.А. Луцик и соавторы (1998) рекомендуют для спондилодеза использование
конструкций из титано-никелиевых сплавов с памятью формы либо проволоки с быстро-твердеющей
пластмассой. Мы в своих наблюдениях пользовались проволокой с протакрилом либо
специально изготовленными в Украинском детском нейрохирургическом центре конструкциями.
Переломы дуги аксиса происходят при прямой и непрямой травме, "хлыстовом"
механизме травмы и др. В механизме этой травмы, как и при остальных кранио-вертебральных
повреждениях, имеет место "рычаговый" компонент. Наиболее типичными
механизмами перелома дуги аксиса являются гиперэкстензионно-компрессионный -
вследствие падения на разогнутую голову (Mourques и др., 1973)и экстензионно-дистракционный
механизм "перелома палача" (Mazar, 1976; А. А. Луцик и соавт., 1998).
При экстензионно-дистракционном механизме травмы (в результате повешения) происходит
перелом ножек дуги аксиса, поперечный разрыв передней продольной связки на уровне
С2-С3-позвонков, атлант и тело С2-по-звонка смещаются кпереди. Разрыв передней
продольной связки создает угрозу перерастяжения при репозиции этого перелома.
В отличие от механизма "перелома палача" при сгибательном механизме
травмы происходит перелом ножек аксиса и тело С2-позвонка смещается вперед,
наклоняясь отталкивает, но не разрывает переднюю продольную связку, что является
благоприятным для репозиции.
Таким образом, следует различать два основных типа переломов ножек аксиса со
смещением: сгибательный и разгибательный ("перелом палача").
Переломы дуги аксиса часто приводят к смещению тела С2 кпереди, то есть происходит
травматическая декомпрессия спинного мозга, благодаря чему неврологические расстройства
бывают минимальными.
Смещение комплекса атлант-тело аксиса происходит между С2-С3-позвонками - травматический
спондилолистез тела аксиса (Kienbock, 1918-1919; Garber, 1964).
Клиника перелома дуги С2-позвонка характеризуется локальной болью, ограничением
подвижности головы и шеи, неустойчивостью головы, реже корешковыми и проводниковыми
расстройствами, признаками вертебробазилярной недостаточности.
Диагностика переломов дуги аксиса проводится на основании клинической картины
и рентгенографии в двух проекциях (В.М. Евдокимова и др, 1976). Для уточнения
соотношения переломов и спинного мозга используется МРТ.
Лечение консервативное. При отсутствии смещения накладывают торакокраниальную
гипсовую повязку или воротник на 2-3 мес.
В последнее время применяется межтеловая стабилизация (межтеловой спондилодез
2-3-го шейных позвонков из парафарингеального доступа). Хирургическое вмешательство
позволяет после удаления диска сопоставить тела и провести межтеловой спондилодез
аутокостью или имплантантами. Устранение деформации и надежная стабилизация
являются залогом выздоровления больного.
При смещенных переломах показана репозиция (одномоментно), вытяжение с грузом
4-5 кг с последующей иммобилизацией. Предпочтительно скелетное вытяжение за
теменные бугры грузом 6 кг в течение 10-20 дней. При незначительных смещениях
репозиция не проводится. После вправления сроки тора-кокраниальной иммобилизации
составляют от 3 до 5 мес.
Переломы тела С2-позвонка изолированно встречаются крайне редко. Они могут
быть поперечными (горизонтальными), отрывными и осколчатыми. Особенностью горизонтальных
переломов является трудность репозиции и длительность срастания, что требует
продолжительной иммобилизации - 4-5 месяцев.
Осколчатые переломы аксиса часто сочетаются с другими повреждениями С2-позвонка.
Диагностика основывается на данных клиники, рентгенографии. Лечение осколчатых
переломов С2-позвонка при отсутствии смещений или при незначительных смещениях
консервативное - иммобилизация торакок-раниальной повязкой в течение 2-4 мес.
плюс 3~4 нед. - воротниковой повязкой.
При смещениях тела С2-позвонка проводится вытяжение в течение 10-14 дней с
последующей иммобилизацией.
А.А. Луцик, И.К. Раткин, М.Н. Никитин (1998) выделяют группу множественных
повреждений С1-С2-позвонков, так как они характеризуются большей тяжестью течения,
сложностями диагностики и лечения. Такие повреждения часто сочетаются с черепно-мозговыми
повреждениями, неврологическими корешковыми, проводниковыми расстройствами.
Диагноз множественного повреждения первых двух шейных позвонков устанавливается
по данным рентгенографии, КТ и МРТ.
Лечение выживших после таких травм больных проводится дифференцированно: одномоментная
репозиция путем вытяжения, иммобилизация гипсовыми торако-краниальными повязками
в течение 4-6 мес. Применяются и хирургические методы иммобилизации. А.А. Луцик
и соавт. (1998) подчеркивают, что повязка по Дурову не может быть применена
при транслигаментозном подвывихе атланта с одновременным переломом С1- или С2-позвонков,
так как при этом имеется реальная опасность вторичного смещения костных фрагментов.
ЛИТЕРАТУРА
1. БРОДСКАЯ 3. Л. Этапная рентгендиагностика соотношений в краниовертебральной
области // Этапное восстановительное лечение заболеваний и травм периферической
нервной системы: Сб. науч. тр. - Ставрополь, 1987. - С. 247-251.
2. ЕВДОКИМОВА В. М., САХАРОВ Б. В., РУМЯНЦЕВА Г. И. Рентгендиагностика переломов
дужек позвонков // Вестн. рентгенологии и радиологии. -1976.- №3.-С. 24-31.
3. ЛУЦИК А. А., РАТКИН И. К., Никитин М. Н. Краниовертебральные повреждения и
заболевания. - Новосибирск: 1998. - 552 с.
4. РУБАШЕВА А. Е. Частная рентгендиагностика заболеваний костей и суставов. -
Киев, 1962. - С. 105-184.
5. СЕЛИВАНОВ В. П., Никитин М. Н. Диагностика и лечение вывихов шейных позвонков.
- М.: "Медицина", 1971. - 32 с.
6. СИРЕЦКИЙ К. О механизме затылочного сустава и мышечные антагонисты, действующие
в окружности этого сустава: Дис. канд. мед. наук. - СПб., 1983.- 77 с.
7. ТОНКОВ В. Н. Учебник нормальной анатомии человека. - Л.: "Медгиз",
1962. - 653 с.
8. BOCHLER J. Verletsungen der Halswirbelsaule und ihre Behandlung // Chirurgie.
- 1977. - Bd. 48.-P. 493-497.
9. BRAUN G., LEWONDOWSKY M. Die Verletzungen der Wirbersaule und Ruckenmarks //
Handbuch der Neurologie, Nerausgereben von M. Lewon dowsky. - Berlin, 1911. -
Bd. 2. - P. 456-499.
10. CRARBER I. H. Abnormalitites of the Atlas and Axis vertebras - Congenital
and Traumatic // J. Bone It. Surg. - 1964. - Vol. 46, № 8. - P. 1782-1791.
11. KIENBOCK R. Uber die Verletzungen in Bereiche der obersten Halswirbel und
die Formen der Koptverrenkung die typische luxation des Koptes im unteren Koptgelenk
(luxation des Atlas) mit Abbruch des Epistropheuszahnes // Fortschr. Geb. Rontgenstr.
- 1918-1919. - Bd26.-P. 95-150.
12. MAAZAZ В. С Fracture of the Axis Arch. "Hangmans Fracture" of the
cervical spine // Clin. Orthop. - 1975. - V. 106. - P. 155-165.
|
